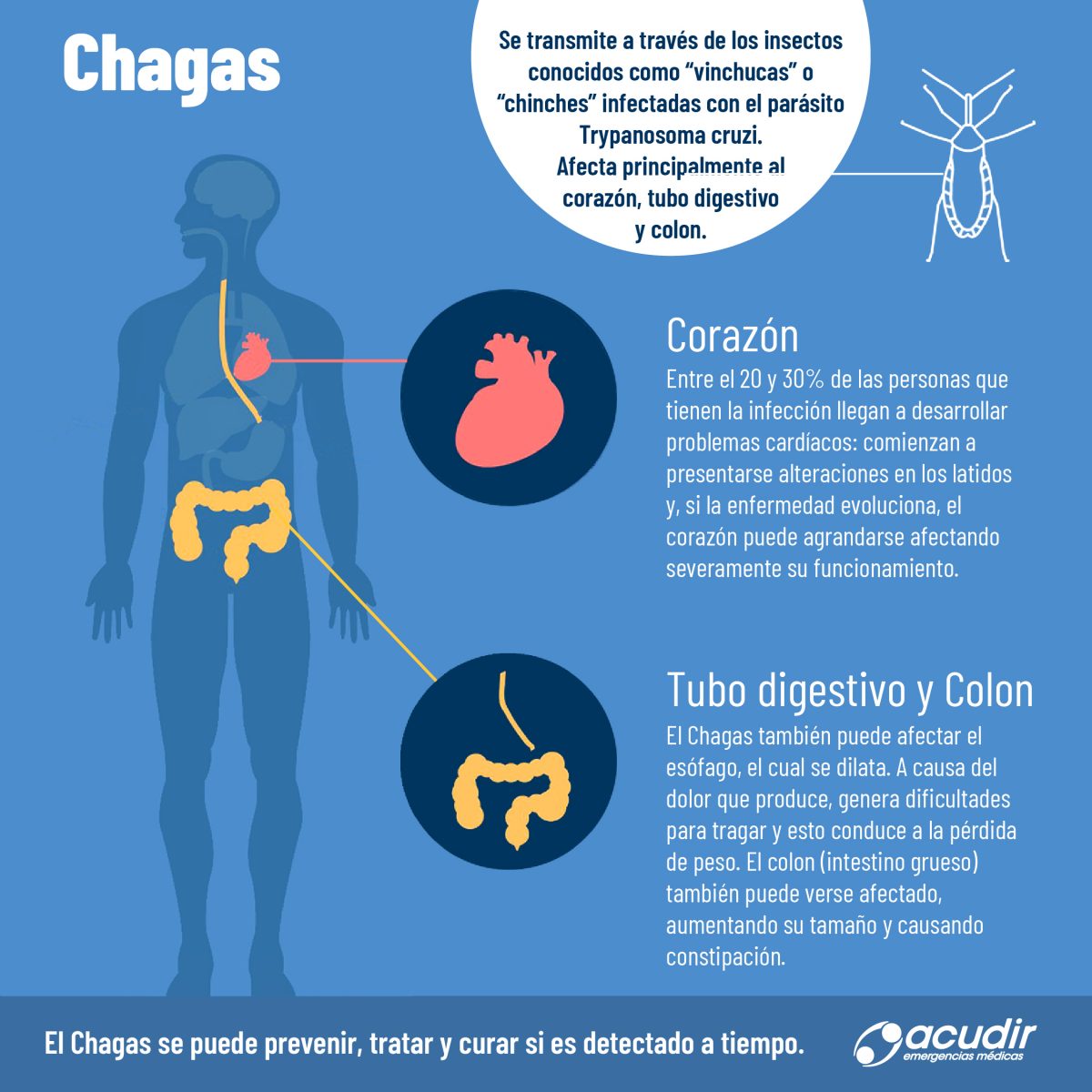
Con la llegada del frío y la época invernal, aumenta el riesgo de bronquiolitis, una infección respiratoria que afecta principalmente a bebés menores de 2 años, siendo más frecuente en los menores de 6 meses.
La bronquiolitis es una enfermedad que causa inflamación y obstrucción de las vías respiratorias más pequeñas (bronquiolos).
Generalmente es causada por un virus, siendo el virus respiratorio sincicial (VRS) el más común.
¿Cuáles son los síntomas?
• Tos.
• Respiración rápida o con silbidos.
• Dificultad para alimentarse.
• Fiebre.
• Hundimiento de costillas al respirar.
¿Cómo prevenirla?
• Lavarse bien las manos antes de tocar al bebé. No besar sus manos ya que tienen el hábito de succionarlas y así aumenta el contigo de virus respiratorios.
• Ventilar los ambientes a diario.
• No fumar en ambientes cerrados.
• No exponer a los niños pequeños al contacto con personas con síntomas respiratorios.
• Mantener al día el esquema de vacunación y los controles pediátricos regulares.
• La vacunación durante el embarazo ayuda a proteger al bebé en los primeros meses de vida.
La prevención es la mejor forma de cuidar a los niños de esta enfermedad. Ante cualquier síntoma, se recomienda acudir a la consulta pediátrica.