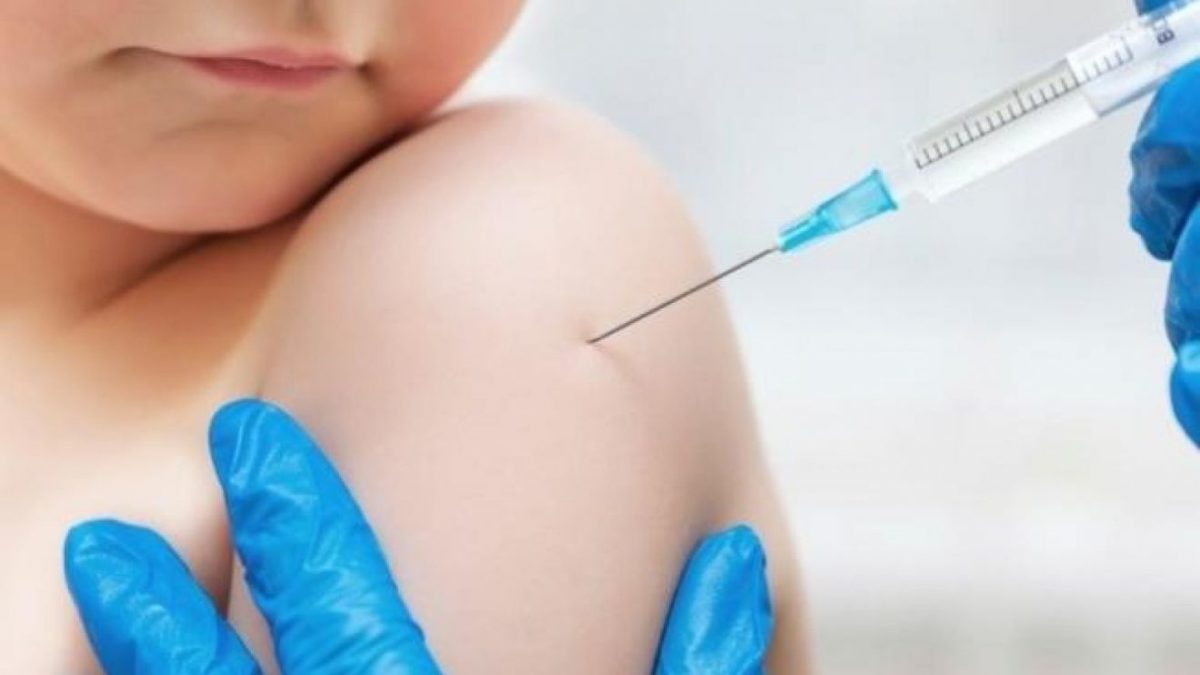
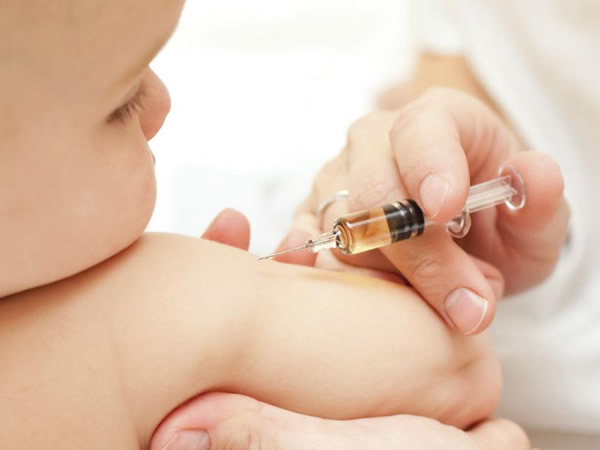
Las vacunas activan las defensas de nuestro organismo, fortalecen el sistema inmune y nos ayudan a resistir infecciones. Son, en definitiva, la mejor manera de protegernos cuando entramos en contacto con ciertas enfermedades que, en algunos casos, pueden ser de gravedad.
Al recibir una vacuna, el sistema inmune comienza a producir anticuerpos que le permiten luchar contra las enfermedades y, como está diseñado para recordar, luego de aplicarse una o dos dosis de una vacuna, las personas quedamos protegidas contra esa enfermedad durante años e incluso durante toda la vida. Si en algún momento estamos expuestos al microbio o virus contra el que fuimos vacunados, nuestro sistema inmunitario podrá destruirlo rápidamente antes de que empecemos a sentirnos mal.
Por eso, vacunarse es también una responsabilidad social, ya que no solo nos protege a cada uno de nosotros, sino a toda la comunidad.
Las vacunas son seguras y se testean continuamente para detectar, prevenir y evitar efectos adversos. Pueden causar efectos secundarios leves (como fiebre, dolor en el lugar de la aplicación, náuseas) que desaparecen en pocos días. Es importante que quede claro que los beneficios de vacunarse son superiores a los riesgos o efectos colaterales que nos pueda ocasionar la aplicación.
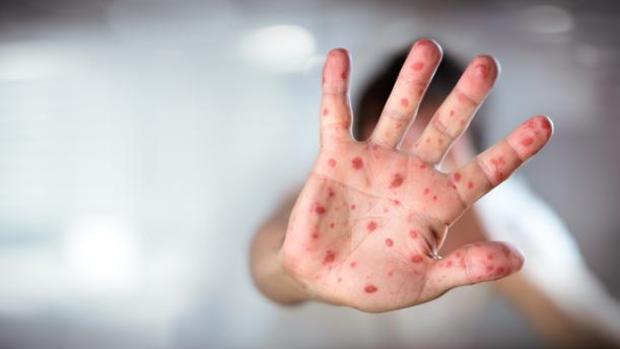
Si no nos vacunamos, corremos el riesgo de contraer enfermedades graves como sarampión, meningitis, difteria, neumonía, tétanos y poliomielitis, muchas de las cuales pueden ser discapacitantes y mortales. Según la Organización Mundial de la Salud, las vacunas salvan alrededor de 3 millones de vidas cada año.
En la Argentina está vigente un Calendario Nacional de Vacunación gratuito y obligatorio para todas las edades. Se puede consultar ingresando a este link.
Vacuna contra Covid-19
En el caso del COVID-19, se desarrollaron vacunas que, tras haberse comprobado que son seguras y eficaces contra la enfermedad, comenzaron a distribuirse y administrarse en todo el mundo. Sin embargo, todavía se desconoce a partir de qué porcentaje de vacunas aplicadas se podría considerar que se alcanzó una inmunidad colectiva. Según la OMS “es posible que se llegue a distintas conclusiones en función de la comunidad objeto de estudio, la vacuna que se haya utilizado, los grupos demográficos a los que la vacuna se les haya administrado con carácter prioritario y otros factores”.
Fuentes:
- Organización Mundial de la Salud (OMS)
- Ministerio de Salud de la Nación (MSN)